Кардиомиопатия с дилатацией полостей сердца
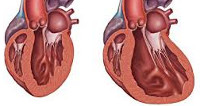
Дилатационная кардиомиопатия (сокращенно — ДКМП) — это патология миокарда, характеризующаяся значительным расширением (дилатацией) камер сердца. Сердечные стенки при этом сохраняют обычную толщину.
Ситуация усугубляется тем, что на фоне заболевания ослабевает сократительная способность желудочков. Увеличенные полости сердца переполняются кровью, что ведет к дальнейшему их растяжению. Постепенно ресурсы сердечной мышцы истощаются. У больных высок риск внезапного смертельного исхода.
Согласно статистике, ДКМП чаще всего выявляется у людей работоспособного возраста, причем мужчин среди них в несколько раз больше, чем женщин. Частота заболевания — приблизительно 1-2 больных на 2500 населения в год.
У детей и представителей старшего поколения эта патология встречается реже.
Развитие болезни
Понятие «кардиомиопатия» применяется для обозначения первичных нарушений в работе миокарда, этиология которых неясна. Больные с дилатационной кардиомиопатией составляют до 60% таких пациентов.
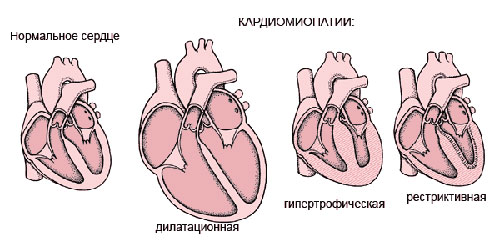
Раннее выявление дисфункции затруднено, поскольку на начальной стадии она полностью компенсируется организмом. Заболевание начинается с уменьшения числа активных миофибрилл — клеточных структур, обеспечивающих сокращение сердечной мышцы. Одновременно снижается энергетический обмен веществ в клетках. Все это ухудшает процесс перекачивания крови.
Расширение полостей сердца, а также прогрессирующая тахикардия на первых порах сохраняют требуемый уровень сердечного выброса. В границах нормы удерживаются такие показатели, как ударный объем (объем крови, выталкиваемой за одну систолу) и фракция выброса (количество крови, выбрасываемой желудочком в аорту).
Однако ДКМП прогрессирует, и со временем развиваются такие осложнения:
- Разрастание миокарда желудочков.
- Дисфункции сердечных клапанов.
- Застой крови в системе кровообращения.
- Уменьшение количества крови, выбрасываемой во время систолы в аорту.
- Формирование хронической сердечной недостаточности (ХСН).
- Кислородное голодание мышечной ткани.
На фоне ухудшения кровоснабжения организма начинает проявляться патологически активная деятельность нейрогормональных систем.
Повышенное содержание гормонов отрицательно влияет на состав крови и состояние миокарда.
Застой крови и нарушение ее свертываемости ведут к появлению пристеночных тромбов в полостях сердца. Кровотоком они разносятся по крупным артериям и могут закупорить их.
Без лечения сократительная способность сердца ослабевает все больше. В условиях недостаточного кровоснабжения наступает дистрофия внутренних органов и тканей, истощение и смерть.
Причины. Факторы риска
Заболевание подразделяют на два вида:
- Первичная, или идиопатическая дилатационная кардиомиопатия.
- Вторичная ДКМП.
Понятие первичной формы применимо к тем случаям, когда природа патологического процесса неизвестна. До сих пор не существует четких критериев диагностики аномалий подобного рода, но врачи предполагают, что в качестве пускового механизма болезни выступают:
- Генетическая предрасположенность. Человеку передаются врожденные особенности структуры сердечной мышцы, делающие ее уязвимой для поражения.
- Аутоиммунные патологии — склеродермия, реактивный артрит, гломерулонефрит, системные васкулиты, вызывающие аутоиммунный миокардит (острое воспаление сердца).
Вторичная форма возникает в результате патологий, отрицательно влияющих на работу миокарда:
- Ишемическая болезнь сердца.
- Миокардит.
- Клапанные пороки сердца.
- Артериальная гипертензия.
- Вирусные инфекции (герпес, гепатит, цитомегаловирус, грипп, вирусы Коксаки В).
- Кокаиновая интоксикация, злоупотребление алкоголем и табаком, лечение противоопухолевыми препаратами.
- Гормональные нарушения, диеты, голодание, нехватка в рационе витаминов группы В, селена, карнитина.
- Эндокринные болезни — сахарный диабет, патологии надпочечников, гипофиза, щитовидной железы.
- Длительное перенапряжение на пределе физических и психических сил человека.
Существенную роль в возникновении заболевания играет плохая наследственность. По статистике, треть больных имели родственников, страдающих ДКМП. Семейные формы болезни отличаются худшим прогнозом.
Например, расширение камер сердца часто развивается у пациентов с синдромом Барта (генетическая аномалия), которому сопутствует целый ряд кардиальных патологий.
Клинические проявления
ДКМП в течение долгого времени может ничем не проявляться, хотя на эхокардиограмме замечаются признаки расширения сердечных камер. Первые явные симптомы дилатационной кардиомиопатии обычно связаны с замедлением кровообращения и падением сердечного выброса до 45% (норма 50–60%). Ухудшение состояния сопровождают следующие симптомы:
- Одышка вначале при физических нагрузках, а далее и в покое, усиливающаяся в положении лежа (ортопноэ).
- Приступы удушья (сердечная астма или отек легких), когда заболевание запущено. Сопровождаются упорным кашлем с мокротой, в которой заметны прожилки крови. У больного синеют ногти, губы, кончик носа. Приступы случаются обычно ночью.
- Тяжесть в ногах, мышечная слабость, утомляемость.
- Отеки конечностей, нарастающие к концу дня и проходящие к утру.
- Тупые боли в области печени, водянка брюшной полости (симптомы правожелудочковой недостаточности).
- Приступы тахикардии (усиленного сердцебиения), «замирание» сердца, обмороки, головокружения.
- Дисфункция почек (слишком частое или редкое мочеиспускание, изменение количества выделяемой мочи).
- Нарушения со стороны головного мозга — проблемы с памятью, бессонница, беспричинные перепады настроения.
- Тромбоэмболия. Риск отрыва сгустка увеличивается, если заболеванию сопутствует мерцательная аритмия.
- Кардиалгии (боли в груди атипической локализации).

При тяжелой форме ДКМП больной спит полусидя, чтобы было легче дышать. Живот у него увеличен из-за скопления жидкости, в легких слышны булькающие хрипы. Лицо, стопы и кисти рук отечны, малейшее движение усиливает одышку.
Прогноз при дилатационной кардиомиопатии на поздних стадиях неблагоприятен. Причиной гибели больного становится отрыв тромба или прогрессирующая сердечная недостаточность.
Диагностические мероприятия
Постановка диагноза затруднена, поскольку четких критериев определения болезни до сих пор не выработано. Кардиологи обычно действуют методом исключения. Если у пациента не выявлены другие сердечные патологии с похожими симптомами, то подозревается наличие дилатационной кардиомиопатии.
На ДКМП указывает также ряд характерных признаков: тахикардия, кардиомегалия, недостаточность клапанов, хрипы в легких, выступающая печень, набухшие вены на шее.
После сбора первичных сведений и детального осмотра кардиолог назначает лабораторные исследования:
- Общеклинический анализ крови и мочи. Полученные данные покажут изменения, свойственные заболеванию: белок в моче, низкий гемоглобин, изменения в структуре крови.
- Биохимическое исследование крови для оценки работы почек и печени. Определяется уровень мочевой кислоты, холестерина, билирубина, печеночных ферментов.
- Подробная коагулограмма. Проводится для выявления тромбов и оценки свертываемости крови.
- Иммунологический анализ крови, выявляющий аутоиммунные нарушения и содержание антител.
Инструментальная диагностика
Исследования такого рода показывают степень растяжения полостей, размеры и состояние сердечной мышцы, исключают или подтверждают наличие опухолей и врожденных аномалий.
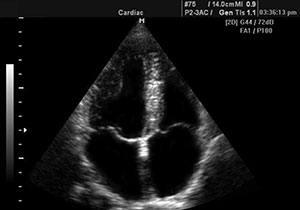
Электрокардиография и холтеровское мониторирование помогают определить гипертрофию желудочков, нарушения ритма, мерцательную аритмию.
Эхокардиография показывают размеры желудочковых камер, признаки застоя крови, толщину миокарда.
Рентгенография обычно назначается пациентам с большой массой тела, если другие методы для них оказываются малоинформативными. На рентгенограмме хорошо различимо увеличенное сердце шаровидной формы.
Анализ шумов в сердце (фонокардиограмма) показывает существующую недостаточность клапанов, которые уже не могут остановить обратный ток крови через растянутые желудочковые отверстия.
Для более точной диагностики применяются инвазивные (проникающие) методы обследования:
- Коронароангиография. В сосудистое русло и в полости сердца вводится контраст, чтобы получить четкое изображение органа и выявить застойные явления в кровотоке.
- Биопсия миокарда. Используется для оценки состояния мышечной ткани. Для анализа берется микроскопический фрагмент сердечной мышцы вместе с эндокардом. Чем сильней повреждены волокна, тем хуже прогноз.
- Радионуклидная вентрикулография. В кровь больного вводят радиоактивный препарат. Снимки обнаруживают выраженную дилатацию камер и сниженную сократительную способность органа, а также показывают толщину сердечных стенок.
- Ангиография сосудов. В кровоток вводится контрастное вещество, позволяющее оценить состояние сосудов и наличие тромбов.
По результатам обследования врач может направить больного на осмотр к другим специалистам.
Терапия заболевания
Лечение дилатационной кардиомиопатии симптоматическое. Главные терапевтические направления:
- Лечение основных патологий.
- Устранение опасных факторов.
- Купирование аритмии.
- Профилактика тромбоэмболии.
Первым делом доктор предложит пациенту с ДКМП изменить образ жизни и внести определенные ограничения:
- Отказ от спиртных напитков, курения.
- Снижение веса, контроль АД. Это предупредит развитие новых повреждений сердечной мышцы.
- Ограничение жидкости до 5–7 стаканов в сутки, соли до 3 г, особенно при отеках. Ежедневное взвешивание, чтобы вовремя обнаружить нарушение водного баланса.
- Поддержание умеренной физической активности;.
- Исключение антиаритмических и нестероидных противовоспалительных препаратов.
- Антикоагулянтная терапия (если есть угроза тромбоэмболии, или выявлена фибрилляция предсердий).
Консервативное лечение
Больному сразу следует настроиться на пожизненный прием медикаментов.
Действие лекарств направлено на профилактику осложнений. Развитие ХСН приостанавливают следующие препараты:
- Ингибиторы АПФ (Эналаприл, Периндоприл, Рамиприл). Их назначают на любой стадии болезни. Препараты предупреждают некроз тканей, тормозят активность нейрогормональных систем, уменьшают гипертрофию мышечной ткани.
- В-адреноблокаторы (Атенолол, Метопролол). В первые дни приема таблеток состояние больного может ухудшиться, но в дальнейшем положительный эффект возрастает. Стабилизируется давление, спадают отеки, понижается ЧСС.
- Мочегонные (диуретики). Назначаются всем пациентам с ДКМП. Препараты выводят из клеток избыток воды и солей.
- Сердечные гликозиды (Строфантин, Дигоксин) — лекарственные средства растительного происхождения. Прописываются при аритмии и недостаточной сократительной деятельности желудочков.
В лечении тромбоэмболии используются дезагреганты, антикоагулянты, тромболитики.
Оперативное лечение
Показания к хирургическому вмешательству определяются строго индивидуально, поскольку операция на истощенном сердце может привести к смерти.
Самым эффективным способом купирования ДКМП признана трансплантация сердца. Выживаемость больных достаточно высока: по прошествии 10 лет остаются в живых 72% успешно прооперированных. Однако этот способ массового распространения не имеет. Причины — высокая стоимость операции и нехватка донорского материала.
Сегодня кардиохирургия предлагает такие методики:
- Имплантация электрокардиостимулятора.
- Вживление экстракардиального сетчатого каркаса, способствующего постепенному уменьшению расширенных полостей.
- Частичная вентрикулоэктомия (ремоделирование растянутого левого желудочка).
- Протезирование клапанов сердца, утративших свои функции.
- Имплантация механических насосов в верхушку левого желудочка, помогающих перекачивать кровь в аорту.
У детей кардиомиопатия бывает врожденной либо возникает вследствие родовых травм, тяжелой асфиксии, острых вирусных инфекций. Лечится так же, как у взрослых.
Применение народных средств при ДКМП малоэффективно. Можно поддержать организм настоями календулы, калины, пустырника, но дилатацию желудочков этим не остановить. Прогноз заболевания неблагоприятный: в первые пять лет погибает половина заболевших.
Высок риск внезапной смерти от эмболии или аритмии. Всем кровным родственникам больного ДКМП необходимо пройти обследование, чтобы при обнаружении патологии приступить к раннему лечению.

 Дмитрий 7 февраля 2018 в 23:02
Дмитрий 7 февраля 2018 в 23:02Здравствуйте. Подскажите пожалуйста какая группа инвалидности у человека с трёхкамерным кардиостимулятором при следующих показателях: Левое предсердие 4,2. Левый желудочек 65/68.КДО 200. КСР 5,6. КСО 130 фракция выброса 30-27.FS 14. Межжелудочковой перегородка 1,2. Толщина задней стенки левого желудочка 1,2. Правый желудочек 3,0. Систолическое давление в лёгочной артерии 36. Признаки недостаточности клапанов: митрального +2,0. Аортального+1,0. Трехстворчатого+2,8. Четырех камерная позиция:лев.жел.8,5/6,5. Правый.предсердие 4/4. Лев.предсердие 5,2/4,2. Митральный клапан: Скорость потока пикЕ-36.пикА-96. Аорта скорость потока-146. Клапан лёгочной артерии: скорость потока-100. Все это при ежедневном приеме: диоксина, верошпирона, престариум А, Дивуер, Конкор, ТромбоАСС. Подскажите пожалуйста?
